【2024年4月施行】医師の働き方改革とM&A
- 介護・医療・福祉のM&AならCBパートナーズ
- M&A・事業譲渡コラム
- 【2024年4月施行】医師の働き方改革とM&A

医師の働き方改革とは
医師の働き方改革とは、医師の勤務環境改善や、それに伴って医療機関などに求められる取り組みの総称です。この改革の背景には、医師の長時間労働の常態化や、休日確保が困難になっている他、長時間労働による労働意欲の低下や出生率の低下などがあり、長期的にみると労働力の低下につながってしまう恐れがあります。また、医療の質や安全を確保するために、持続可能な医療提供体制を維持する目的で施行される改革だといえます。
医師の働き方改革は2024年4月1日からすでに施行が始まっており、医師を対象とした時間外労働の上限が規制され、1日8時間、及び1週間40時間が労働限度として定められました。これを超える場合には、36協定の締結・届出が必要となります。
出典:厚生労働省|医師の働き方改革
医師の働き方改革による勤務時間とその影響とは
医師の時間外労働の規制について
働き方改革が進むことで、最も大きな影響が出る点として「時間外労働の上限規制」があげられます。これにより各医療機関では、行政により決められている労働時間のなかで勤務できる環境を整えることが求められ、その範囲は常勤医師の労務管理を外勤先まで含め行う必要があります。そのため、常勤医師を外勤に出している基幹病院や大学病院では、外勤先から引き上げざるを得ない状況が起こりうります。
医師の労働時間の枠組みは、A・B・Cの3つに区分され、それぞれの水準ごとに年間の労働時間が設けられました。
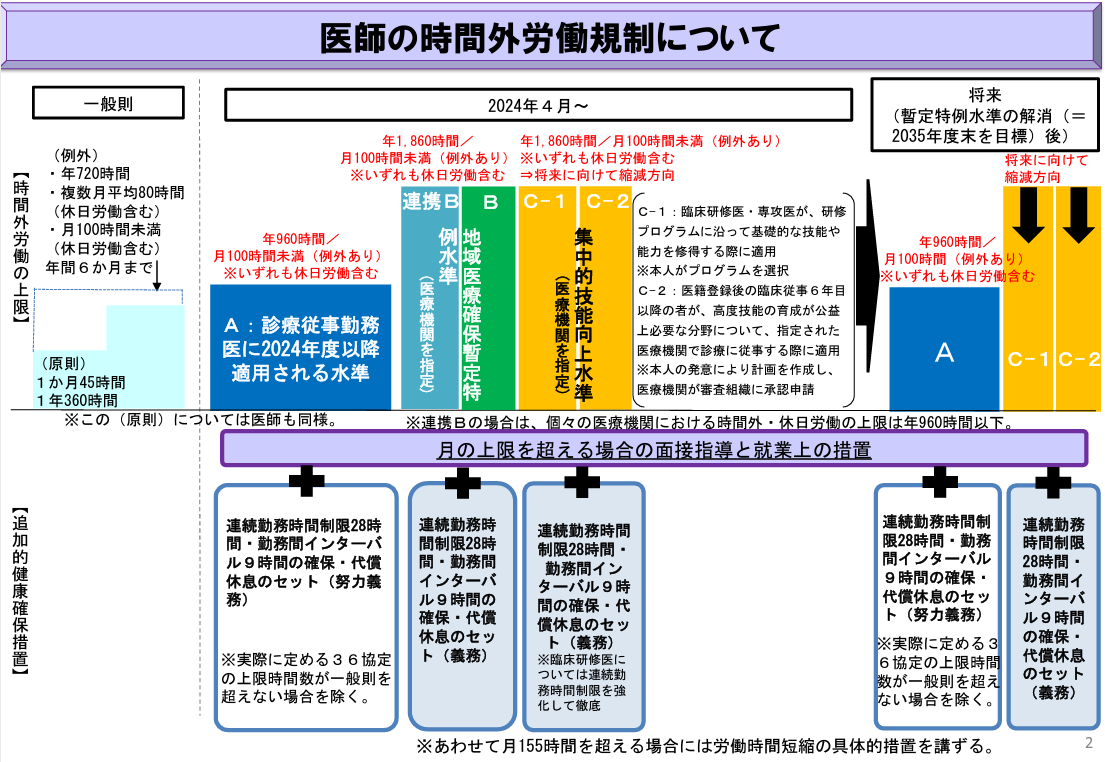
| 対象 | 時間外労働上限 | |
| A水準 | すべての医師 ★診療従事勤務医 | 年960時間以下/月100時間未満(休日労働含む) |
| B水準 | 地域医療暫定特例水準 ★救急医療など緊急性の高い医療を提供する医療機関 | 年1,860時間以下/月100時間未満(休日労働含む) |
| C-1水準 | 集中的技能向上水準 | 年1,860時間以下/月100時間未満(休日労働含む) |
| C-2水準 | 集中的技能向上水準 ★医籍登録後の臨床従事6年目以降の者が、高度技能の育成が公益上必要な分野について、特定の医療機関で診療に従事する際に適用※本人の発意により計画を作成し、医療機関が審査組織に承認申請) | 年1,860時間以下/月100時間未満(休日労働含む) |
医療機関勤務環境評価センターの設置
時間外労働の上限が1,860時間となるB・C水準は都道府県知事から「特定労務管理対象機関」の指定を受ける必要があります。まず医療機関勤務環境評価センターの評価を受けた後、医師の労働時間短縮のための「医師労働時間短縮計画」を作成し都道府県に提出しなければなりません。評価には4ヵ月以上かかる可能性があることや、評価の結果によっては院内の労務環境の改善等が必要となることがあるので、早期の受審が必要です。一般的な医療機関の場合はA水準を基準とします。
月の上限を超える場合の面接指導、就業上の措置
上記の通り、A・B・C水準で大幅に時間の規制は異なります。定められた月の上限時間を超えて勤務する場合には、各水準ごとに面接指導のほか、各種義務や処置が課せられることになります。B・C水準はあくまで暫定的な措置で、B水準については2035年度末には終了目標が立てられており、C水準は将来に向けて縮減方向というように明記されています。B・C水準は急激な変化により適切な医療サービスが提供できなくなることを防ぐための水準であり、医療機関は原則A水準を目指すことが求められます。
またやむを得ず月100時間以上を超えて働く場合には、「追加的健康確保措置」が必要となります。健全な労働環境で健康を確保するために、勤務医がいるすべての医療機関に、健康確保のための面接指導を行う体制整備を整えることが義務付けられました。また28時間の連続勤務時間制限を設け、さらに勤務間インターバルを9時間確保または代償休息をセットとする健康及び福祉を確保するための措置も設けられています。各水準の追加的健康確保措置は以下の通りです。
- A水準:連続勤務時間制限28時間・勤務間インターバル9時間の確保・代償休息のセット(努力義務)
※実際に定める36協定の上限時間数が一般則を超えない場合を除く。 - B水準:連続勤務時間制限28時間・勤務間インターバル9時間の確保・代償休息のセット(義務)
- C水準:連続勤務時間制限28時間・勤務間インターバル9時間の確保・代償休息のセット(義務)
※臨床研修医については連続勤務時間制限24時間とし、勤務後に24時間の連続した休息の確保措置も行うこと
厚生労働省 医療政策研修会 令和3年度第1回医師の働き方改革について(資料2)より
医療機関への立ち入り検査に「働き方改革」関連の項目を追加
都道府県や保健所などが行う医療機関への立ち入り検査に、医師の働き方改革関連の項目が追加されることになりました。立ち入り検査に追加した医師の働き方改革関連の項目のうち、全医療機関に対して行うのは、以下の3項目です。
- 時間外労働が月100時間以上になることが見込まれる「面接指導対象医師」への面接指導が実施されていることの確認
- 面接指導を行った後に、労働時間の短縮や宿直回数の見直しなど「適切な措置」を必要に応じて講じていることの確認
- 時間外労働が月155時間を超えた医師の労働時間を短縮するため「必要な措置」を講じていることの確認
出典:厚生労働省|全国医政関係主管課長会議 資料(I)医事課
また地域医療の提供を維持するのに不可欠な救急医療など、長時間労働の業務に従事している医師がいる「特定労務管理対象機関」への立ち入り検査では、長時間労働の医師に対して勤務間インターバル(始業から24時間以内に9時間の休息時間が確保されていること)や代償休息が確保されていることを確認することになりました。
時間外労働の上限規制による経営への影響
時間外労働の上限規制によって、経営面でどのような影響が考えれるでしょうか。
具体的には下記のような点があげられます。
- 医師不足による医療機能の縮小(救急・外来・手術等)による収益減
- 医師(常勤・当直医など)を確保するための人件費増加
- 業務分担の推進に伴う、コメディカルの採用費・人件費増やシステム導入費用などの増加
大手グループ法人や基幹病院・大学病院では、人員を確保するため人件費の増加によって収支面に影響を与えるといった一方で、中小病院などでは、非常勤においても医師やコメディカルの人員確保自体が困難になる可能性があり、医療機能を縮小せざる得ないといった問題が考えられます。
医師の働き方改革での労務管理の対応は?
働き方改革を進めるにあたって医療業界または医師の業務には特有の課題があります。医療業界において大きな課題となるのはやはり人手不足です。人手不足が原因で長時間労働の問題が起きているのであれば、人手を確保し医師一人あたりの負担を軽減する取り組みが必要です。また今後労働時間を管理していく上で、医療機関の勤務形態が日勤、夜勤、宿直、三交代制など一般企業に比べて非常に複雑であることから、労務管理の大変さもあります。
働き方改革の実現に向けて医療機関では徹底した労務管理を行う必要がありますが、どのような対応が求められるのでしょうか。
医師の労働時間の管理と把握
医師の働き方改革を進める上で、医師の労働時間の見直しは不可欠です。
学会の準備、自己研鑽など労働時間に該当するものとしないものの線引きが曖昧な場合は、ルールを明確にして院内に周知し、実態を把握する必要があります。労務管理が不十分だった医療機関においては新たに労務管理業務が増えることから、従業員の業務負担を抑えるために、病院に特化した勤怠管理システムなどを導入すれば他職種にも対応しやすく、医師の業務時間を正確に把握できるでしょう。
労働時間削減についての対策
医師の労働時間の削減のためには効率化を進める工夫も必要です。
ICT機器の導入をはじめ複数主治医制の導入や、医師の業務負担の軽減を図るため、医師以外の他職種へ業務の移管を推進するタスクシフティングによっても労働時間の削減につなげることができます。
医師の働き方改革で取り組むべきことは?
医療機関に所属する医師が、水準を超えて時間外労働をした場合、労働基準法141条により、「6ヵ月以下の懲役又は30万円以下の罰金」が科されるようになります。
「医師の働き方改革に関する検討会」では、医師の時間外労働を短縮するために、各医療機関が行うべき取り組みを以下のように示しました。
- 医師の労働時間管理の適正化に向けた取り組み
- 36協定等の自己点検
- 既存の産業保健の仕組みの活用
- タスク・シフティング(業務の移管)の推進
- 女性医師等に対する支援
- 医療機関の状況に応じた医師の労働時間短縮に向けた取り組み
出典:厚生労働省|「医師の労働時間短縮に向けた緊急的な取り組み」
1.医師の労働時間管理の適正化に向けた取り組み
医師の在院時間について、客観的な把握を行うためにICカード、タイムカード等が導入されていない場合でも、出退勤時間の記録を上司が確認するなど、在院時間を的確に把握する。
2.36協定等の自己点検
36協定の定めなく、または定めを超えて時間外労働をさせていないか確認する。医師を含む自機関の医療従事者とともに、36協定で定める時間外労働時間数について自己点検を行い、必要に応じて見直す。
3.産業保健の仕組みの活用
労働安全衛生法に定められている衛生委員会や産業医などを活用し、長時間勤務となっている医師、診療科等ごとに対応方策について個別に議論する。
4.タスク・シフティング(業務の移管)の推進
点滴に係る業務、診断書等の代行入力の業務等については医療安全に留意しつつ、原則医師以外の職種により分担して実施し、医師の負担を軽減する。特定行為研修の受講の推進とともに、研修を修了した看護師が適切に役割を果たせる業務分担を具体的に検討することが望ましい。
5.女性医師等の支援
短時間勤務など多様で柔軟な働き方を推進するなど、きめ細やかな支援を行う。
6.医療機関の状況に応じた医師の労働時間短縮に向けた取り組み
すべての医療機関において取り組むことを基本とする1~5のほかに、各医療機関の状況に応じて勤務時間外に緊急でない患者の病状説明等を行わないこと、当直明けの勤務負担の緩和(連続勤務時間数を考慮した退勤時刻の設定)、勤務間インターバルの設定、複数主治医制の導入などについて積極的な検討・導入に努める。
また、厚生労働省は医師の働き方改革に併せて国民に診療時間内の受診を呼び掛けています。掲示物などで患者に協力を要請することも重要です。
医師の働き方改革に使える補助金
働き方改革を推進するにあたり勤怠管理システムの導入や、新たな人材確保により多くのコストを必要とします。こうした経済的負担を軽減するため、国は助成金制度導入しています。この助成金は生産性の向上や労働能率の向上等を目指すもので、一定の成果目標を達成するために要した費用の一部が支給されます。助成額は最大1,000万円となっており、助成金は国の予算額に制約されるため早めの申し込みがおすすめです。
出典:厚生労働省|令和6年度「働き方改革推進支援助成金」
時間外労働上限規制の影響は、クリニックにもあるのか
開業医の先生方からすると、今回の改革に関してはあまり関係がないと捉えられるかもしれません。しかし、この改革が推進されることで、少なからずクリニック運営にも影響があると考えられます。
例えば、大学病院などから非常勤医師の派遣を受けている施設であれば、病院同様に医師の確保に関して今後は困難になります。
また、医師以外のコメディカルの業務量が増える可能性を考えると、大手グループや病院等での採用が増えることで、クリニックでのコメディカルの確保も今までの様にはいかなくなる可能性もあります。
その他にも給与面においては、今までよりも水準が下がる可能性のある勤務医が、次の選択肢として開業を検討する機会も増えれば、その分競合が増えることになります。競合が増えると必然的に、自院のブランディングのための広告費の増加等もやむを得ないうえ、今まで各医療機関との関係性のもと得られていた患者紹介が分散されることも予想され、患者数・収支の面でも大きな影響が出ることも予想されます。
医療機関の今後の課題と展望
今後、超高齢化社会を迎えるなかで医療機関同士の連携はもちろんのこと、介護事業も含めた連携が必要となっていきます。
先生方が患者様に対し提供したい医療サービス・介護サービスがある場合、今後も継続して提供していく手段として、事業の拡大が考えられます。同一法人内で人員を確保することにより、一気通貫したサービスの提供も選択の一つになり得るかと思います。
また、自院での拡大が難しい場合やサービスの提供に不安がある場合は、他の法人の傘下に入ることで、今抱えている患者様に対して継続してサービスを提供できることはもちろんのこと、新たな可能性もあります。
当社ではその課題解決のお手伝いとして、M&Aという手段で第三者承継のご相談を賜っております。
個人・法人関わらず、譲受・譲渡など、将来への不安も含めご相談下さい。
作成日:2024年1月24日
